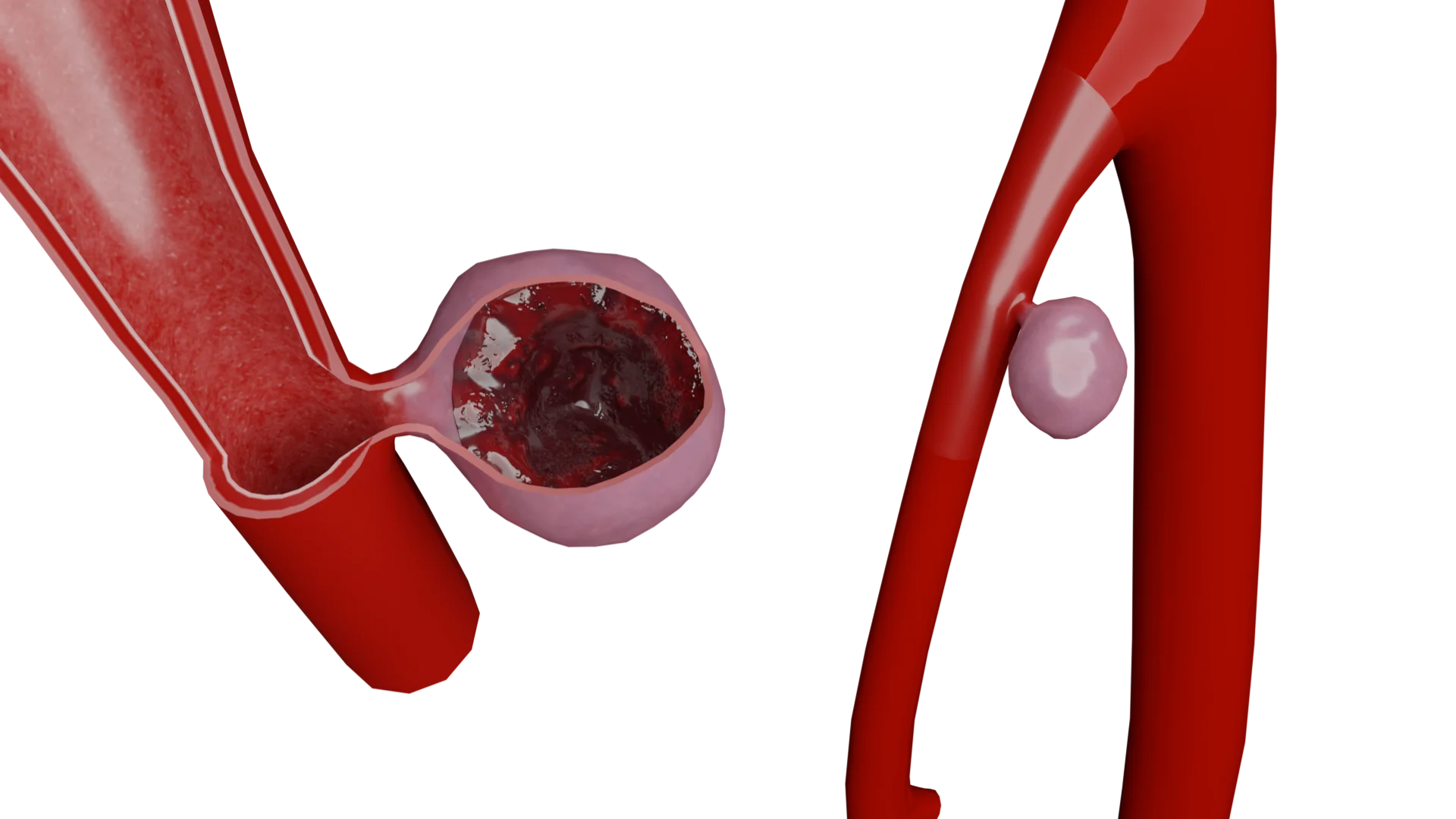
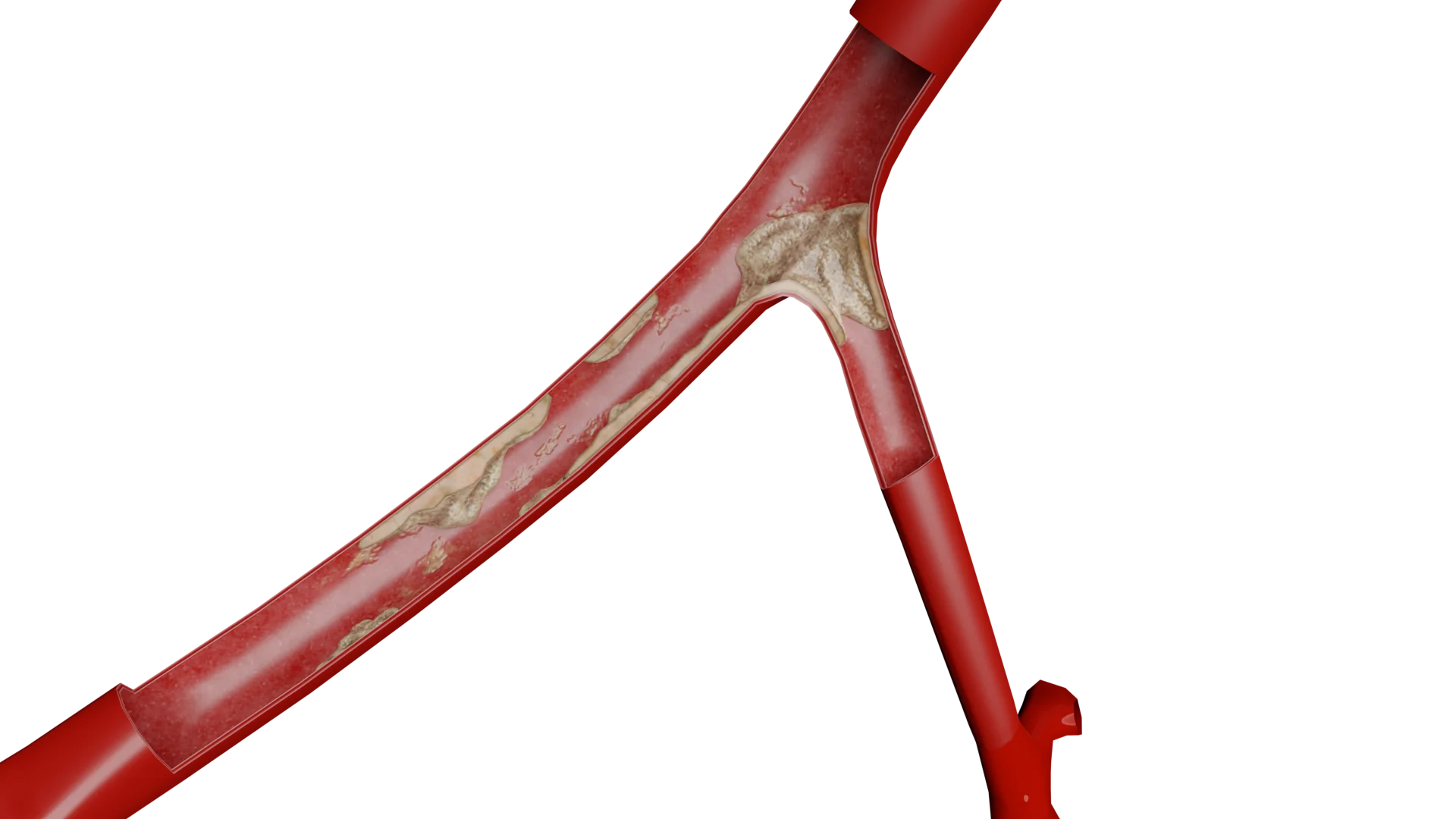
Aterosclerosi delle arterie carotidi
Tabella dei contenuti
Epidemiologia dell'aterosclerosi carotidea
L'aterosclerosi carotidea è una malattia che rappresenta una delle principali cause di ictus in tutto il mondo. La prevalenza dell'aterosclerosi carotidea varia in modo significativo a seconda della posizione geografica, dello stile di vita e dell'etnia della popolazione.
Differenze geografiche
Nord America e Europa dimostrano un'elevata prevalenza di aterosclerosi carotidea. Le ricerche dimostrano che fino al 10% della popolazione anziana di queste regioni soffre di questa malattia. Ciò può essere dovuto a un alto tasso di comorbidità, come ipertensione e diabete, e a un elevato tenore di vita, spesso accompagnato da una minore attività fisica e da una dieta non sana.
Paesi asiatici stanno registrando un aumento dell'incidenza dell'aterosclerosi carotidea, correlata all'urbanizzazione e ai cambiamenti nello stile di vita. In Giappone e in Cina, ad esempio, il rapido sviluppo industriale e il cambiamento della dieta verso uno stile più occidentale hanno portato a un aumento dell'incidenza dell'aterosclerosi.
Paesi a basso e medio reddito spesso mostrano una minore prevalenza di aterosclerosi carotidea, che può essere dovuta all'età più giovane della popolazione e alla maggiore attività fisica. Tuttavia, queste regioni hanno registrato una tendenza all'aumento dei casi con l'urbanizzazione e il deterioramento dell'alimentazione.
Fattori che influenzano la prevalenza
Il grado di urbanizzazione e i cambiamenti nello stile di vita della popolazione.
Disponibilità e qualità dell'assistenza medicache influiscono sulla possibilità di individuare e trattare precocemente le malattie che provocano l'aterosclerosi.
Programmi nazionali di lotta al fumoIl livello di istruzione e lo sviluppo economico influiscono direttamente sulla salute della popolazione.
Pertanto, l'aterosclerosi carotidea è una malattia multifattoriale influenzata da molteplici fattori socioeconomici e culturali che devono essere presi in considerazione nello sviluppo di misure di prevenzione e trattamento a livello nazionale e internazionale.
Eziologia dell'aterosclerosi
I principali fattori di rischio per lo sviluppo dell'aterosclerosi sono l'ipertensione, il diabete, il fumo, l'iperlipidemia e la storia familiare. Ognuno di questi fattori contribuisce a danneggiare l'endotelio vascolare, dando inizio alla formazione delle placche aterosclerotiche. Anche l'età e il sesso giocano un ruolo importante: il rischio aumenta con l'età e gli uomini sono più suscettibili a questa malattia.
Fisiopatologia dell'aterosclerosi
L'aterosclerosi è una malattia cronica delle arterie, caratterizzata da un alterato metabolismo dei lipidi e delle proteine, dall'infiammazione e dalla conseguente formazione di placche aterosclerotiche, che possono portare a stenosi e occlusione vascolare. Lo sviluppo dell'aterosclerosi può essere suddiviso in diverse fasi chiave:
Disfunzione endoteliale: L'evento primario nello sviluppo dell'aterosclerosi è il danno all'endotelio, lo strato interno della parete arteriosa. La disfunzione endoteliale può essere causata da una serie di fattori, tra cui ipertensione, fumo, iperglicemia e stress ossidativo. L'endotelio danneggiato perde la sua funzione di barriera, aumentando la permeabilità alle lipoproteine a bassa densità (LDL).
Ossidazione delle LDL: Sotto l'influenza dei processi ossidativi, le LDL vengono convertite in LDL ossidate (ox-LDL), che hanno una citotossicità diretta e contribuiscono alla progressione dell'aterogenesi. Queste lipoproteine modificate attivano l'endotelio e attirano i monociti.
Infiammazione e formazione di cellule schiumose: i monociti che penetrano nella parete arteriosa si differenziano in macrofagi, che assorbono le LDL ossidate e si trasformano in cellule schiumose. L'accumulo di cellule schiumose porta alla formazione di una macchia grassa, che è una manifestazione morfologica precoce dell'aterosclerosi.
Proliferazione di cellule muscolari lisce e formazione di una capsula fibrosa: In risposta all'infiammazione e al danno alla parete vascolare, le cellule muscolari lisce migrano dalla tunica media all'intima, dove proliferano e producono collagene e altri componenti della matrice extracellulare. Questo porta all'ispessimento dell'intima e alla formazione della capsula fibrosa di una placca aterosclerotica.
Complicanze della placca aterosclerotica:Con il tempo, la placca aterosclerotica può diventare instabile e rompersi, portando alla formazione di trombi e all'occlusione vascolare acuta. Ciò può causare manifestazioni cliniche acute come l'incidente cerebrovascolare acuto.
Manifestazioni cliniche
Nelle fasi iniziali, l'aterosclerosi delle arterie carotidi può essere asintomatica. Quando la malattia progredisce e si sviluppa una stenosi significativa, si verificano attacchi ischemici transitori o ictus ischemici. I sintomi comprendono un improvviso intorpidimento o debolezza del viso, del braccio o della gamba, soprattutto da un lato del corpo, difficoltà a parlare, vedere o coordinarsi.
Diagnostica
La diagnosi di aterosclerosi delle arterie carotidi comprende una serie di metodi strumentali e di laboratorio che aiutano non solo a rilevare la presenza di placche, ma anche a valutare il grado di danno vascolare e il rischio di complicazioni.
Metodi diagnostici strumentali
Esame ecografico con dopplerografia:
Indicazioni: Sospetto di aterosclerosi delle arterie carotidi, presenza di sintomi di attacco ischemico transitorio o ictus, nonché presenza di fattori di rischio (ipertensione, diabete, iperlipidemia).
Segni: Presenza di placche aterosclerotiche, restringimento del lume dell'arteria, variazione della velocità del flusso sanguigno nell'area della stenosi.
Angiografia a risonanza magnetica:
Indicazioni: Necessità di imaging arterioso di alta precisione per valutare il grado di stenosi e l'anatomia vascolare, soprattutto in casi complessi o equivoci.
Segni: Le immagini possono mostrare l'esatta struttura della placca e l'estensione e la distribuzione della stenosi.
Tomografia computerizzata (angiografia TC):
Indicazioni: Sospetto della presenza di placche calcificate, necessità di valutare la possibilità di un intervento chirurgico.
Segni: La TC è in grado di valutare le calcificazioni all'interno delle placche e di valutare accuratamente il grado di stenosi.
Metodi diagnostici di laboratorio
Profilo lipidico:
Indicatori: Colesterolo totale, HDL, LDL e trigliceridi.
Alti livelli di LDL e bassi livelli di HDL aumentano il rischio di sviluppare l'aterosclerosi. Anche i trigliceridi elevati sono associati a un aumento del rischio.
Marcatori infiammatori (proteina C-reattiva):
Valutare il grado di infiammazione sistemica che può contribuire alla progressione dell'aterosclerosi. Una CRP elevata è associata a un aumento del rischio di eventi cardiovascolari.
Omocisteina:
Studio dei livelli di omocisteina nel sangue, soprattutto in presenza di una storia familiare di aterosclerosi precoce o trombosi. Livelli elevati di omocisteina possono contribuire alla disfunzione endoteliale e aumentare il rischio di aterosclerosi.
Questi metodi diagnostici consentono non solo di determinare con precisione la presenza di aterosclerosi delle arterie carotidi, ma anche di valutare il rischio di sviluppare gravi complicazioni come l'ictus, il che è fondamentale per determinare le tattiche di trattamento e prevenire la malattia.
Trattamento dell'aterosclerosi delle arterie carotidi
La comprensione dei meccanismi dell'aterosclerosi è fondamentale per sviluppare strategie terapeutiche mirate. È importante notare che sebbene alcuni fattori, come la predisposizione genetica, non possano essere modificati, molti aspetti dell'eziologia dell'aterosclerosi possono essere controllati attraverso cambiamenti dello stile di vita e interventi farmacologici.
Il trattamento inizia con la modifica dello stile di vita e la terapia farmacologica, che comprende statine, agenti antiaggreganti e farmaci antipertensivi. In caso di stenosi significativa o di malattia sintomatica, si ricorre a metodi interventistici, come l'angioplastica carotidea e lo stenting. Nei casi più gravi può essere necessaria l'endarterectomia carotidea.
Angioplastica carotidea e stenting
Processo graduale di stenting dell'arteria carotidea
Come si fa: La procedura prevede l'inserimento di un catetere attraverso l'arteria femorale o radiale fino al sito della stenosi carotidea. Attraverso il catetere viene quindi inserito un palloncino che viene gonfiato per allargare la sezione ristretta dell'arteria, dopodiché viene installato uno stent per mantenere il lume dell'arteria.
Indicazioni: Stenosi carotidea sintomatica ≥ 50% se i rischi chirurgici sono maggiori o se ci sono complicazioni anatomiche. Stenosi asintomatica ≥ 60-70%, con un rischio elevato di complicazioni chirurgiche o un accesso limitato all'arteria.
Controindicazioni: Grave calcificazione della parete arteriosa, malattie infettive acute, scarsa coagulazione del sangue.
Risultati: L'efficacia è paragonabile a quella dell'intervento chirurgico nel ridurre il rischio di ictus, ma esiste un rischio di restenosi a lungo termine.
Chirurgia ibrida endovascolare diretta
Come si esegue: Combinazione di chirurgia aperta e stenting. Il chirurgo accede direttamente all'arteria carotidea, quindi il chirurgo endovascolare esegue lo stenting.
Indicazioni: Grave stenosi o occlusione delle arterie carotidi, soprattutto se accompagnata da stenosi di altri grossi vasi della testa e del collo. Pazienti in cui lo stenting tradizionale o l'intervento chirurgico non sono appropriati a causa del rischio elevato o delle condizioni anatomiche.
Controindicazioni: Controindicazioni simili per lo stenting standard.
Risultati: Consente di controllare con maggiore precisione il processo di ripristino del lume vascolare e riduce il rischio di complicazioni.
Endarterectomia carotidea standard
Come si fa: Il chirurgo pratica un'incisione nel collo nell'area dell'arteria carotidea interessata, apre l'arteria e rimuove la placca aterosclerotica insieme al rivestimento interno dell'arteria. Dopo la rimozione della placca, l'arteria viene suturata.
Indicazioni: Stenosi sintomatica ≥ 50% secondo i criteri NASCET o ≥ 70% secondo i criteri ECST. Stenosi asintomatica ≥ 60% con un'aspettativa di vita superiore a 5 anni e basso rischio chirurgico.
Controindicazioni: Assenza di sintomi pronunciati con stenosi minori, gravi malattie concomitanti.
Risultati: Ridurre il rischio di ictus di 50% o più rispetto al trattamento farmacologico.
Endarterectomia carotidea di estroflessione
Come si esegue: Può essere il metodo di scelta quando l'endarterectomia carotidea standard è difficile a causa delle caratteristiche anatomiche o quando è necessario ridurre al minimo il trauma tissutale. Nella tecnica di eversione, il chirurgo "scopre" il rivestimento interno dell'arteria, partendo dal sito di ramificazione. Ciò consente di rimuovere la placca aterosclerotica insieme al rivestimento interno dell'arteria, riducendo al minimo il trauma e la necessità di ulteriori protesi vascolari.
Indicazioni e controindicazioni: Simile all'endarterectomia carotidea standard, ma preferita quando il rischio dell'intervento tradizionale è elevato a causa di caratteristiche anatomiche o fisiologiche.
Risultati: Permette di ottenere risultati simili a quelli della chirurgia classica, riducendo il rischio di complicazioni chirurgiche e accelerando il recupero del paziente.
Controindicazioni generali
Controindicazioni assolute: Ictus in corso o recente con grave deficit neurologico. Condizioni mediche instabili, come insufficienza cardiaca acuta o ipertensione non controllata.
Controindicazioni relative: Gravi malattie concomitanti che riducono significativamente l'aspettativa di vita. Malattie vascolari diffuse che complicano l'accesso chirurgico o aumentano il rischio di complicazioni procedurali.
Per uno studio più dettagliato delle indicazioni e delle controindicazioni di questa patologia al fine di ridurre il rischio di eventi ischemici e ottimizzare i risultati clinici dei pazienti con aterosclerosi carotidea, si consiglia di fare riferimento alle raccomandazioni di organizzazioni mediche riconosciute a livello internazionale. Ad esempio, queste includono: American Heart Association e Società Europea di Chirurgia Vascolare.
Fonti esterne
Catalogo VOKA.
https://catalog.voka.io/
Thapar, A., Jenkins, I. H., Mehta, A., & Davies, A. H. (2013). Diagnosi e gestione dell'aterosclerosi carotidea.
BMJ, 346, f1485. Doi: 10.1136/bmj.f1485
Goethem, J. V., Hatsukami, T., Rothwell, P., Brown, M. M., & Moody, A. R. (2021). Roadmap di consenso sull'imaging della placca carotidea e sull'impatto sulle strategie terapeutiche e sulle linee guida: Una revisione e una presa di posizione di esperti internazionali e multispecialistici.
American Journal of Neuroradiology, 42(9): 1566-1575. Doi: 10.3174/ajnr.A6798
Naylor, A. R., Ricco, J.-B., de Borst, G. J., Debus, S., de Haro, J., Halliday, A., ... & ESVS Guideline Review Group. (2018). Editor's Choice-Gestione della malattia aterosclerotica della carotide e dell'arteria vertebrale: Linee guida di pratica clinica 2017 della Società europea di chirurgia vascolare (ESVS).
European Journal of Vascular and Endovascular Surgery, 55(1), 3-81. Doi: 10.1016/j.ejvs.2017.06.021
Moore, K. J., Sheedy, F. J., & Fisher, E. A. (2013). Macrofagi nell'aterosclerosi: Un equilibrio dinamico.
Nature Reviews Immunology, 13(10), 709-721. Doi: 10.1038/nri3520
Messas, E., Goudot, G. (2020). Gestione della stenosi carotidea per la prevenzione primaria e secondaria dell'ictus: stato dell'arte 2020: una revisione critica.
Eur Heart J Suppl. 22(Suppl M): M35-M42. Doi: 10.1093/eurheartj/suaa162
Dossabhoy, S., Arya, S. (2021). Epidemiologia della malattia aterosclerotica della carotide.
Seminari di chirurgia vascolare. 34 (1), 3-9. Doi: 10.1053/j.semvascsurg.2021.02.013
Jebari-Benslaiman, S., Galicia-García, U. (2022). Fisiopatologia dell'aterosclerosi.
Int J Mol Sci. 23(6): 3346. Doi: 10.3390/ijms23063346
Müller, М., Lyrer, P. (2020). Stenting carotideo rispetto all'endarterectomia per il trattamento della stenosi carotidea.
Cochrane Database Syst Rev. 2020 (2): CD000515. Doi: 10.1002/14651858.CD000515.pub5
Saba, L., Yuan, C. (2018). Imaging della parete dell'arteria carotidea: Prospettive e linee guida del gruppo di studio ASNR sull'imaging della parete dei vasi e raccomandazioni di consenso degli esperti della Società americana di neuroradiologia.
AJNR Am J Neuroradiol. 39(2): E9-E31. Doi: 10.1002/14651858.CD000515.pub5
Tabella dei contenuti
Grazie per il tuo commento!
Il tuo commento è stato sottoposto a moderazione e sarà pubblicato a breve. Ti invieremo un'e-mail quando sarà pubblicato.